近日,一則自媒體發布的“求藥”消息引起多方關注。文章稱,今年剛滿1歲的湖南嬰兒由於患上了罕見病“脊髓性肌萎縮(SMA)”,急需特效藥物,但要支付“70萬元一支”的醫藥費,而該藥物在澳大利亞的價格是“41美元”。
但據公開報道,符合該病症的藥物“諾西那生鈉注射液”一劑的標價為12.5萬美元。該藥物在第一年需要注射五到六劑,將花費625000美元至750000美元。
此外,第一財經記者了解,諾西那生鈉注射液已於2019年4月28日在中國上市。而在更早的2018年5月,“脊髓性肌萎縮”也已被列入國家衛生健康委員會等部門聯合制定的《第一批罕見病目錄》。據了解,進入該目錄的121種罕見病將有望在藥物審批上市、納入醫保支付以及參與援助項目等層面得到優先考慮。
昂貴的罕見病藥物該如何提高可及性?怎樣的支付模式更能被接受呢?
一針需要70萬?
“脊髓性肌萎縮”是一種遺傳性神經肌肉罕見病,在新生兒中發病率約為 1/6000~1/10000。
除了由Biogen公司生產的諾西那生鈉注射液之外,另一款治療SMA的藥物則是由諾華旗下AveXis公司研發的基因療法Zolgensma,但后者目前僅在歐盟、美國、日本等上市。而由羅氏研發的SMA藥物也在今年4月23日遞交了在中國上市的申請,並於6月進入優先審評,有望在年內獲批。
復旦大學醫院管理處處長王藝表示,2004年開始,確定SMA 反義寡核苷酸(ASO)治療靶點,可以用來選擇性地結合目標RNA並調節基因表達。
而諾西那生鈉注射液鞘內注射液(以腰穿的方式通過神經系統給藥)正是在此研究基礎上,於2011年開始了I 期臨床研究。2019年10月,中國首例諾西那生鈉注射液鞘內注射在復旦大學附屬兒科醫院完成,患者是一名8歲兒童。
那麼“諾西那生鈉注射液”如何購買、怎樣定價?記者在“上藥康德樂”官網看到,該藥物的銷售頁面顯示“暫時缺貨”,“香港濟民藥業”官網有該藥物的購買頁面,但要了解價格仍需“咨詢微信客服”。
該微信客服告訴記者,“諾西那生鈉12mg的藥物價格是港幣82萬元一支,型號是德國版”。
Biogen公司曾公開表示,一劑諾西那生鈉注射液的標價為12.5萬美元。該藥物在第一年需要注射五到六劑,將花費625000美元至750000美元,此后每年還必須注射三劑,花費約為375000美元。患者可能終身都需要注射諾西那生鈉。
而國內的價格遠遠少於上述定價。“在國內,針對SMA患者的治療有‘PAP患者援助項目’。該援助項目下,患者需要在先期2個月內注射諾西那生鈉注射液4次負荷劑量,採用買1針贈3針的形式﹔之后每4個月要注射1次,採用買1針贈1針的形式。”蔻德罕見病中心(CORD,原罕見病發展中心)創始人及主任黃如方在接受記者採訪時表示,“目前,在該項目下接受治療的患者已有64例。”
也就是說,在該項目下,患者在先期2個月需負擔諾西那生鈉注射液的費用總額約為70萬元,但平均每針約為17.5萬元﹔之后平均4個月注射1次,以2年需要注射6次來計算,共需要210萬,平均每年花費105萬元。
諾華的Zolgensma價格如何?諾華官網顯示,“進行一次性治療,可以用來代替需要持續一生的慢性療法。”而記者也了解到,諾華Zolgensma一年大約花費425000美元,這一共要持續5年,總共相當於人民幣近1500萬元。
黃如方進一步告訴記者:“諾華於海外開展的‘MAP患者援助項目’有100個名額,但條件較為苛刻,比如需要患者在全球為數不多的檢測機構出具檢測報告、患者對象需為2歲以下兒童等。”
如何提升藥物可及性?
在澳大利亞,諾西那生鈉注射液已於2018年6月1日被納入當地的藥品福利計劃(PBS),用於治療脊髓性肌萎縮症1型、2型和3a型的18歲以下患者。
根據PBS的規定,患者需要為計劃內的補貼藥品支付一定的金額。從2020年1月1日起,患者(持有澳大利亞醫保卡)最多隻需要為大多數PBS藥物支付41澳元,如果持有優惠卡,則僅需支付6.60澳元。其余費用由澳大利亞政府支付。患者需要支付的金額將在每年1月1日根據消費者價格指數(CPI)調整。
據悉,PBS始於1984年。官方資料顯示,截至2004年5月,過去10年間,藥品福利計劃的成本每年增長近13%。其中,成本增加的因素包括新開發的昂貴藥物、處方過量、人口老齡化以及患者意識和期望的提高。
“而在國內,我們一直探討的是‘1+N’的多方共付模式。”黃如方表示,“比如,一筆100萬元的治療費,由政府承擔60%~70%,其余部分通過企業降價、社會援助、商業保險、個人承擔等方式來解決。”
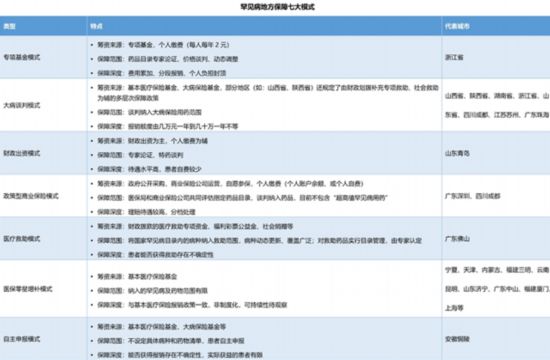
同時,黃如方介紹,罕見病地方保障有七大模式,“包括專項基金、大病談判、財政出資、政策型商業保險、醫療救助、醫保零星增補和自主申報。”
黃如方認為:“罕見病用藥必須盡快納入醫保。患者的個人權利和其他公民是平等的,而國家的醫療保障應盡可能地承擔患者的治療費用。”
記者了解到,為了增加罕見病藥物對患者的可及性,各地政府多與藥企通過談判降低藥價。
比如,繼賽諾菲旗下治療戈謝病的“思爾贊”在去年讓價1/3后,今年6月2日,浙江省醫保局官網公布的2個罕見病特殊藥品的談判結果顯示,“賽諾菲的‘美爾贊’(治療龐貝氏)和‘法布贊’(治療法布雷)均入圍談判。”
在費用保障上,浙江省醫保局規定,罕見病患者在指定治療醫院就診時,支付個人自付部分,其他費用由醫保經辦機構與指定治療醫院直接結算。罕見病藥品不計入指定治療醫院醫保總額預算管理和藥佔比考核范圍。
我國目前的醫保體系與英國類似。英國的NHS(國家醫療服務)體系,使個體病人的福利高度公共事業化和去商品化,個人的疾病治療與健康問題相對獨立於收入,且不受其購買力影響。
而NHS的每一種用藥或治療方式,則必須通過NICE(英國國家衛生與臨床優化研究所)的評價。該評價將藥品“成本-收益”分析結果作為衡量其是否納入醫保報銷的主要標准,將臨床療效、經濟性擺在醫保目錄遴選的首位,並在有限預算下使患者利益最大化。(實習記者王悅舟對此文亦有貢獻。)
